Zahnerhalt
Ist die Zahnsubstanz erst einmal geschädigt, muss diese mit Füllungen, Inlays oder Zahnersatz wieder repariert werden.
Die Zahnmedizin hat in den vergangenen 150 Jahren verschiedene Techniken zum Füllen und Überkronen von Zähnen sowie vielfältige Varianten von Zahnersatz entwickelt.
Wie medizinisch ausgereift und ästhetisch ansprechend die Methoden auch sind, kein noch so guter Zahnersatz wird jemals so gut wie eigenen Zähne sein können.
In unserer Zahnarztpraxis verwenden wir seit über 15 Jahren konsequent kein Amalgam. Obwohl das Material sehr einfach und kostengünstig zu verarbeiten ist, haben wir uns aufgrund des hohen Quecksilberanteils (ca. 50%) in diesen Füllungen auf andere Techniken spezialisiert.
Zahndefekte können entweder mittels Kunststoff-Füllungen im Mund (direkt) oder mittels Inlays, die außerhalb des Mundes passgenau auf den Defekt hergestellt werden (indirekt), verschlossen werden.
Diese Füllungen werden direkt im Mund des Patienten gemacht. Kunststoff-Füllungen (Composit-Füllungen) bestehen zu einem großen Anteil aus keramischen Füllpartikeln und zu einem Anteil aus Kunststoff. Diese Füllungen sind zahnfarben und werden entsprechend Ihrer individuellen Zahnfarbe ausgesucht. Eingesetzt werden sie bei der Behandlung von kleineren bis mittleren Kariesdefekten. Da jede Kunststoff-Füllung auch eine geringgradige Schrumpfung aufweist, sollten größere Defekte mit Keramik stabilisiert werden, da die Kunststoff-Füllung sonst durch Überbelastung nur begrenzt haltbar ist und kein dichter Verbund zwischen Füllung und Zahn gewährleistet werden kann. Kunststoff-Füllungen sind in der Regel so gut wie nicht sichtbar und sofort nach der Behandlung belastbar. Diese hochwertigen und modernen Kunststoff-Materialien eignen sich auch besonders für kleinere ästhetische Form-, Farb- und Stellungskorrekturen. Es sind keine gesonderten Sitzungen für Anpassung und Einsetzen notwendig.
Da diese Füllungen, die außerhalb des Patientenmundes passgenau hergestellt und danach im Mund eingeklebt werden, spricht man von indirekten Einlagefüllungen bzw. Inlays. Während früher nur Goldinlays zur Verfügung standen, können seit etwa ca. 30 Jahren auch keramische Inlays mit ausgezeichneter Haltbarkeit hergestellt werden. Nicht alle Patienten schätzen die Farbe der Goldinlays und der Wunsch nach zahnfarbenen Restaurationen ist nur zu verständlich. In unserer Praxis wird seit mittlerweile 30 Jahren erfolgreich das bewährte Cerec-Verfahren für hochwertige und langlebige Keramikinlays angewandt, was den Patienten die unangenehme Abformung mittels Löffel und Abformpaste im Mund und weitere Sitzungen vollständig erspart. Die Cerec-Behandlung ist in der Regel in einer Sitzung erfolgreich abgeschlossen, da die Inlays direkt in unserer Praxis innerhalb kurzer Zeit angefertigt und anschließend direkt eingesetzt werden.
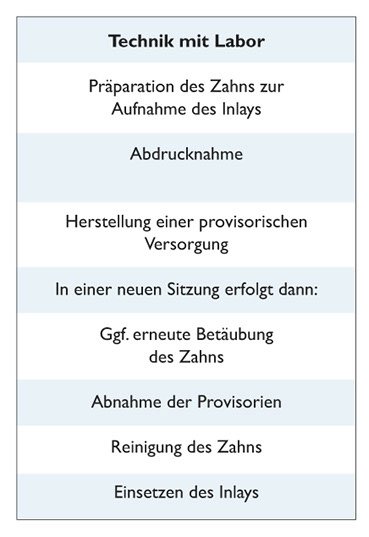
Die Herstellung von Goldinlays im Labor dagegen erfordert etwa ein bis zwei Wochen und erfordert weitere Sitzungen (siehe Graphik unten).
Keramikinlays sind passgenaue Rekonstruktionen des Zahndefekts und aus spezieller Hochleistungskeramik hergestellt. Sie sind besonders geeignet für mittlere bis größere Defekte, sofern der Zahn nicht so stark geschädigt ist, dass eine Krone benötigt wird. Bei Keramik-Inlays wird die Zahnsubstanz im Gegensatz zur Krone bestmöglich erhalten. Keramik-Inlays sind selbst bei genauer Betrachtung kaum vom eigenen Zahn zu unterscheiden und besitzen ähnliche mechanische Eigenschaften wie der natürliche Zahn. Damit sind sie aus ästhetischer und zahnmedizinischer Sicht die bestmögliche Versorgung zur Stabilisierung und Gesunderhaltung Ihrer Zahnsubstanz.
Unterschiede in der Vorgehensweise bei Inlays, die im Labor oder in der Praxis direkt angefertigt werden:
Jeder Zahn verfügt im Inneren über einen Zahnnerv. Dieser ernährt den Zahn und ist u.a. auch für das feine Tastgefühl unserer Zähne von Bedeutung. Durch Karies, ein Trauma durch einen Schlag oder Stoß, das Beschleifen für eine Krone oder massives Knirschen kann dieser Nerv übermäßig gereizt, evlt. auch beschädigt werden. Die Folge kann eine Nervenentzündung oder das Absterben des Nervs verbunden mit massiven Zahnschmerzen sein. Als letzte Therapiemöglichkeit bleibt hier häufig nur die Wurzelkanalbehandlung.
Eine Wurzelkanalbehandlung wird erforderlich, um die Bakterien aus dem Wurzelkanal daran zu hindern, bis in den Kieferknochen vorzudringen oder eine bereits bestehende Entzündung des Kieferknochens an der Wurzelspitze zur Ausheilung zu bringen.
Behandungsablauf: Um an den Nerv zu gelangen, wird der Zahn von der Kaufläche her eröffnet und der erkrankte Nerv entfernt. Eine Wurzelkanalbehandlung ist in der Regel nicht schmerzhaft, da der zu behandelnde Zahn vorher ausreichend betäubt wird.
Mit einer speziellen Messtechnik (elektrometrische Widerstandsmessung) wird die Gesamtlänge des Zahnes bestimmt, wodurch eine Strahlenbelastung durch zusätzliche Röntgenbilder vermieden wird.
Die Wurzelkanäle werden nun punktgenau bis zur Wurzelspitze gesäubert und erweitert. Um einen bestmöglichen Behandlungserfolg zu gewährleisten, erfolgen alle Wurzelkanalbehandlungen mit Hilfe einer Lupenbrille, gelegentlich auch mit Operations-Mikroskop. Erst mit diesem stark vergrößerten und detaillierten Arbeitsfeld können alle Wurzelkanäle erkannt und aufbereitet werden.
Zur Ausheilung des entzündlich veränderten Gewebes wird meist ein spezielles Medikament im Zahn eingelagert und dort für eine bestimmte Zeit belassen.
Bei der abschließenden Sitzung erfolgt die dichte Füllung der Wurzelkanäle mit biokompatiblen Materialien in einer besonderen Technik und der definitive Verschluss des Zahns.
Wer kommt für die Kosten einer Wurzelkanalbehandlung auf?
Eine Wurzelkanalbehandlung nach aktueller, modernster, wissenschaftlicher Vorgehensweise und hohen Erfolgsaussichten auf Erhalt eines Zahnes wird in den meisten Fällen von den gesetzlichen Krankenkassen leider nicht übernommen. Die Kosten hierfür muss in der Regel der Patient selbst übernehmen. Vergleicht man allerdings diese Kosten mit den deutlich höheren Kosten für Zahnersatz, die auf den Patienten bei einem Zahnverlust zukommen würden, lohnt es sich doppelt für den Erhalt eines eigenen Zahnes zu kämpfen.
Parodontitis ist eine bakterielle Entzündung des Zahnhalteapparates. Dieser umfasst Zahnfleisch, Kieferknochen als auch Faserapparat (befestigt den Zahn im Zahnfach)
Bleibt die Parodontitis unbehandelt, baut sich der Kieferknochen aufgrund des anhaltenden Entzündungsreizes ab und das Zahnfleisch zieht sich zurück. Zahnlockerung als auch Zahnverlust können die unangenehmen Folgen sein.
Geschätzte 80% der Erwachsenen über 35 Jahren leiden an Symptome wie Zahnfleischbluten, Zahnfleischrötung oder Zahnfleischrückgang. Es handelt sich in diesen Fällen um die Volkskrankheit Parodontose, eigentlich Parodontitis. Hier besteht auf Dauer die massive Gefahr des Zahnverlustes.
Warum erkrankt unser Zahnfleisch?
Bakterien bilden zusammen mit Nahrungsresten Zahnbelag (Plaque) auf der Zahnoberfläche bzw. am Zahnfleischrand. Von dort dringen Bakterien in die Tiefe und verursachen eine Entzündung. Diese Entzündungsreaktion schädigt den Halteapparat und den Knochen des jeweiligen Zahnes. Alarmsignal hierfür ist meist Zahnfleischbluten, denn ein gesundes, nicht entzündetes Zahnfleisch blutet nicht!
Weitere Anzeichen sind u. a. empfindliche Zähne, Mundgeruch und gelockerte Zähne. Neuste Erkenntnisse belegen, dass bestimmte Risikofaktoren die Parodontitis stark beeinflussen. Diese sind z.B. eine genetische Veranlagung, Rauchen, Zuckerkrankheit (Diabetes), ausgeprägter Stress, stressbedingtes Zähneknirschen, Lebenspartner mit bestehender Parodontitis, Schwangerschaft und allgemeine Abwehrschwäche. Trügerisch ist, dass eine Parodontitis selten mit Schmerzen verbunden ist und in den meisten Fällen langsam beginnt sowie schleichend fortschreitet. Umso wichtiger ist die Früherkennung durch die regelmäßige Prophylaxesitzung und Zahnreinigung in der Zahnarztpraxis.
Parodontitis und ihre Folgen
Die Rolle der Parodontitis bei diversen Allgemeinerkrankungen rückt zunehmend in den Blickpunkt der Medizin. Neben wissenschaftlichen Hinweisen auf Zusammenhänge zwischen Parodontitis und Herz-/Kreislauferkrankungen sowie Diabetes gibt es auch Hinweise darauf, dass eine Zahnfleischentzündung
u. a. auch für Frühgeburten mitverantwortlich sein kann.
Wenigen ist bewusst, dass eine chronische Zahnfleischentzündung eine Wundfläche von mehr als 70cm² bildet. Dies entspricht der Größe einer Handfläche. Die Wunden im Gewebe können aggressive Parondontitisbakterien in den Blutkreislauf transportieren, wo diese Schäden verschiedenster Art hervorrufen können. Die Behandlung der Parodontitis ist deshalb dringend angeraten.
Behandlungmöglichkeiten
Der Behandlungsumfang und die Behandlungsdauer hängen vom Ausmaß der Erkrankung ab. Die Behandlung verläuft mechanisch und chemisch und wird dabei auf die individuelle Situation des Patienten abgestimmt. Eine regelmäßige Nachsorge ist für den dauerhaften Erfolg entscheidend. Optimal ist jedoch eine gute Vorsorge (Prophylaxe) inklusive der Zahnreinigung.
Zusammenfassung – Möglichkeiten der Vermeidung einer Parodontitis?
Eine kontinuierliche Mundhygiene mit Zahnbürste und Zahnseide oder Zahnzwischenraumbürstchen sowie anderen Hilfsmitteln (Spüllösungen, Zungenreiniger etc.) spielt dabei die größte Rolle. Außerdem optimieren regelmäßige Kontrollen und die individuelle Prophylaxesitzung die Chance zur Vermeidung von Parodontitis. Andere Faktoren, wie z.B. Rauchen, erhöhen das Risiko des Zahnverlustes um das zwanzigfache.
Gleich mit dem ersten Zahn müssen unsere Kinder schon lernen, dass Mundhygiene nicht nur notwendig ist, sondern auch Spaß machen kann. Der Zahnarzt ist dabei ein wichtiger Helfer.
Die Teilnahme an einem Prophylaxeprogramm in unserer Zahnarztpraxis, ist der beste Weg, den Kindern die Angst vor dem Zahnarzt zu nehmen. Die Mitarbeiter des Prophylaxeteams schulen das Kind in einer kindgerechten und dem Risiko entsprechenden Mundhygiene. Der spielerische Umgang macht die Kinder mit der Zahnarztpraxis und besonders mit dem Behandlungsstuhl und den Instrumenten vertraut. Und wenn dann gelegentlich auch einmal der Zahnarzt nachschaut, ist das auch kein Drama. So baut sich frühzeitig ein gutes Vertrauensverhältnis zwischen den kleinen Patienten und der Zahnarztpraxis auf.
Das Programm ist auf das individuelle Risiko des Kindes abgestimmt. Dabei werden auch den körperlichen und geistigen Fähigkeiten des Kindes Rechnung getragen. Diese sollen sich ja weder über- noch unterfordert fühlen. Eltern sind ein wichtiges Bindeglied und Vorbild für die Kleinen. Gehen Sie mit gutem Beispiel voran.
Wie sieht ein solches Vorsorgeprogramm aus?
Wie bereits gesagt, hängt das Programm vom Alter und individuellen Risiko des Patienten ab. Die folgenden Schritte sind im Allgemeinen bei allen Patienten erforderlich:
> Bestimmung des Kariesrisikos
> Objektive Bestimmung der Mundhygiene durch Erfassung von Zahnbelag, Zahnfleischentzündung und Zahnfleischbluten.
> Erlernen des richtigen Umgangs mit der Zahnbürste und später mit der Zahnseide.
> Versiegelung kariesanfälliger Grübchen mit der Fissurenversiegelung.
Bei höherer Kariesanfälligkeit oder auch bei kieferorthopädischen Behandlungen kommen zusätzliche Maßnahmen in Betracht:
> Schmelzhärtung durch gezielte Fluoridierung mit hoher lokaler Konzentration. Diese aufwendige Fluoridierung entwickelt seine optimale Wirkung am Zahn, ohne das viel Fluorid in den Körper aufgenommen wird, wie es z.B. bei der Verwendung einfacher Fluoridgele der Fall ist.
> Behandlung der Zahnoberflächen mit hochkonzentrierten CHX-Lacken. Dadurch werden Bakterien, die sich in die Schmelzoberfläche bereits eingenistet haben, vernichtet.
Neben diesen einfachen Maßnahmen gibt es für die Risikopatienten noch ein erhebliches Spektrum zusätzlicher Möglichkeiten, um die individuelle Kariesgefahr zu verringern. Dazu zählen Maßnahmen zum Aufbau einer weniger kariesaktiven Mundflora, Verbesserung der Speichelsekretion usw. Genauere Ausführungen würden hier den Rahmen sprengen.